Chronische apikale Parodontitis
Maschinenübersetzung
Der Originalartikel ist in RU Sprache (Link zum Lesen) geschrieben.
In diesem Artikel werden die chronische apikale Parodontitis, das klinische Bild, die Diagnose und die Behandlungsmerkmale ausführlich besprochen. Wir werden auch auf die Besonderheiten der Klinik und die Behandlung traumatischer und medikamenteninduzierter Parodontitis eingehen.
Zu den histologischen Aspekten der Bildung periapikaler Zerstörungsherde im Webinar Behandlung von Patienten mit periapikaler Pathologie: Diagnose, Behandlung, Prognose .
ICD-Klassifizierung – 10
K 04.4 Akute apikale Parodontitis Pulpa-Ursprungs
K 04.5 Chronische apikale Parodontitis
Apikales Granulom
K 04.6 Periapikaler Abszess mit Fistel
- Dental
- Dentoalveolär
- Parodontaler Abszess Pulpa-Ursprungs
Bis 04.60 Uhr Kommunikation mit dem HF-Sinus
Bis 04.61 Kommunikation mit der Nasenhöhle
Bis 04.62 Kommunikation mit der Mundhöhle
K 04.63 Eine Verbindung mit der Haut haben
K 04.69 Periapikaler Abszess mit Fistel, nicht näher bezeichnet
K 04.7 Periapikaler Abszess ohne Fistel
- Dental
- Dentoalveolär
- Parodontaler Abszess Pulpa-Ursprungs
- Periapikaler Abszess ohne Fistel, nicht näher bezeichnet
K 04.8 Wurzelzyste
K 04.89 Wurzelzyste, nicht näher bezeichnet
K 04.9 Sonstige nicht näher bezeichnete Erkrankungen der Pulpa und des periapikalen Gewebes
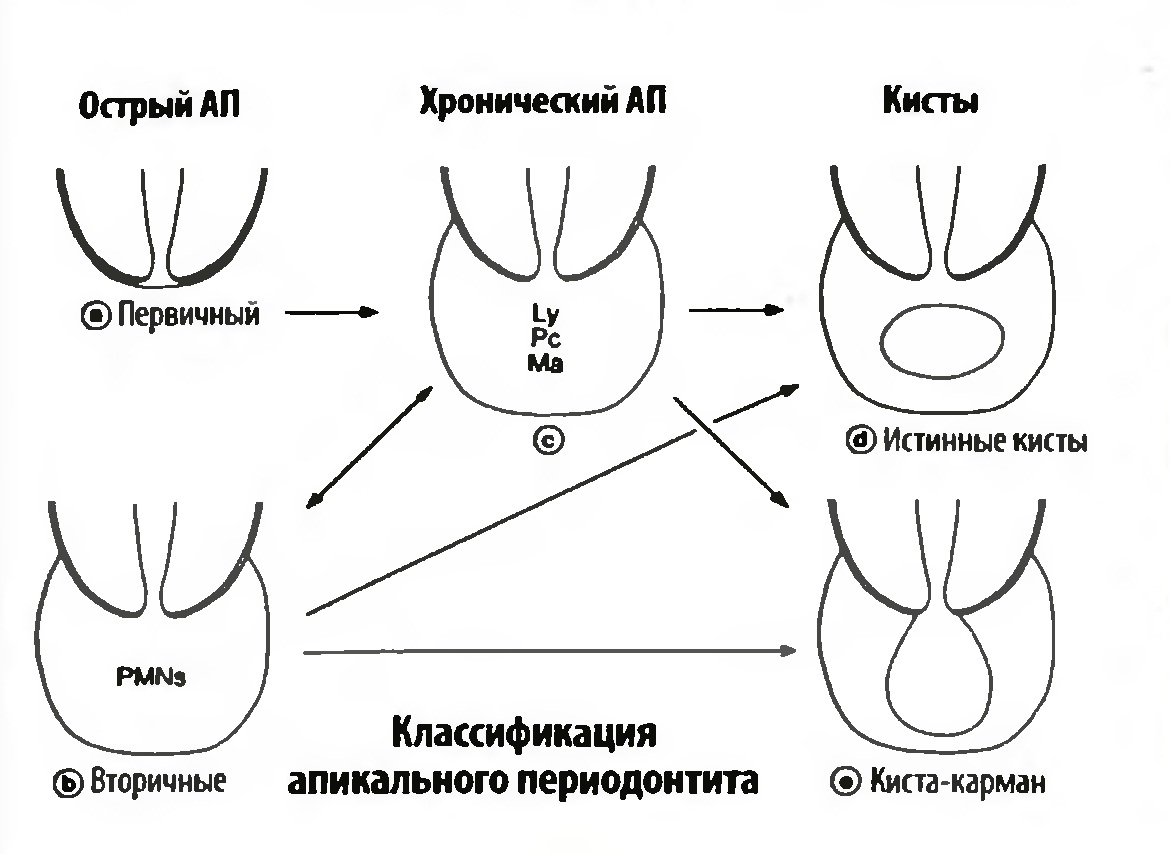
Klassifikation der Parodontitis nach I. G. Lukomsky
Akute Parodontitis
- Serös
- Eitrig
Chronische Parodontitis
- Faserig
- Granulieren
- Granulomatös
Verschlimmerung einer chronischen Parodontitis
Chronische apikale Parodontitis
Chronische apikale Parodontitis ist meist eine asymptomatische Entzündung im Gewebe des apikalen Parodontiums, die sich durch radiologische Veränderungen an der Spitze der Zahnwurzeln äußert.
Viele Zahnärzte verwenden die klinisch praktische Klassifikation von I. G. Lukomsky. Es vereinfacht die Diagnose.
Chronische fibröse Parodontitis
Tritt als Folge einer akuten Parodontitis oder der Behandlung einer granulierenden und granulomatösen Parodontitis auf. Auch die traumatische Ätiologie ist aufgrund der Überlastung wichtig, die mit dem Verlust einer großen Anzahl von Zähnen oder einer unphysiologischen Artikulation einhergeht.
Eine chronische fibröse Parodontitis wird im Röntgenbild als Erweiterung der Parodontalspalte im Spitzenbereich erkannt und geht fast nie mit einer Zerstörung des angrenzenden Knochens einher.
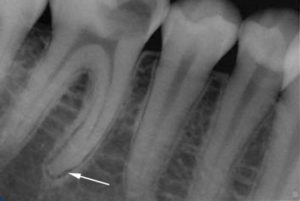
Chronische granulierende Parodontitis
Sie ist die aktivste Form aller chronischen Parodontitis und ist das Ergebnis eines akuten Prozesses.
Der Patient klagt über unangenehme, leicht schmerzhafte Empfindungen beim Beißen auf den verursachenden Zahn.
Äußerlich sieht der Patient normal aus, manchmal kommt es zu einer Vergrößerung der submandibulären Lymphknoten. In der Mundhöhle sehen wir eine hyperämische Schleimhaut im Zahnbereich, die beim Abtasten schmerzt. Ein charakteristisches Merkmal dieser Art von Parodontitis ist das Vorhandensein einer Fistel in der Projektion der Wurzelspitze. Es kann zu Eiteraustritt oder zur Bildung von Granulationen kommen. Junges Granulationsgewebe wächst durch beschädigten Zement oder sogar Dentin in die Knochenmarksräume und wächst oft entlang der Wände des Fistelgangs. Der Zahn ist zerstört oder intakt. Percussion ist schwach positiv.
Auf dem Röntgenbild sehen wir eine Räumungsstelle durch Knochenzerstörung im Bereich der Wurzelspitze. Die Läsion hat unklare Konturen und kommt in verschiedenen Größen vor.
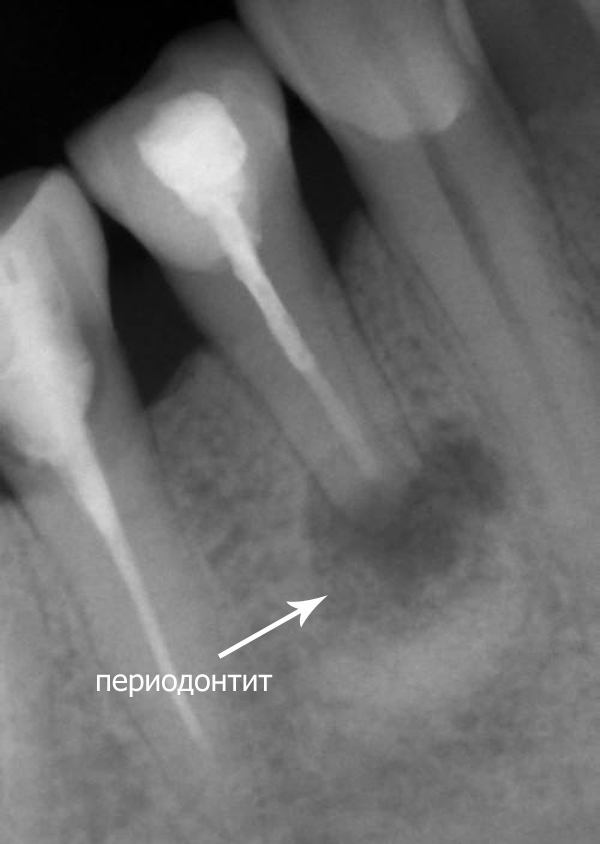
Chronische granulomatöse Parodontitis
Diese Form der Parodontitis verläuft asymptomatisch und manifestiert sich klinisch nur in Exazerbationen. Diese Manifestationen können vom Typ einer granulierenden Parodontitis in Form von Fisteln und Hyperämie der Schleimhaut sein.
Der Unterschied zwischen granulomatöser Parodontitis und granulierender Parodontitis besteht darin, dass auf dem Röntgenbild ein klarer Fokus an den Wurzelspitzen mit klarer runder Form (apikales Granulom) vorhanden ist.
Derzeit entfernen sich Ärzte von der Einstufung der Läsionsgröße: 0,5 cm – Granulom, 0,6–0,8 cm – Zystogranulom, mehr als 0,8 cm – radikuläre Zyste.
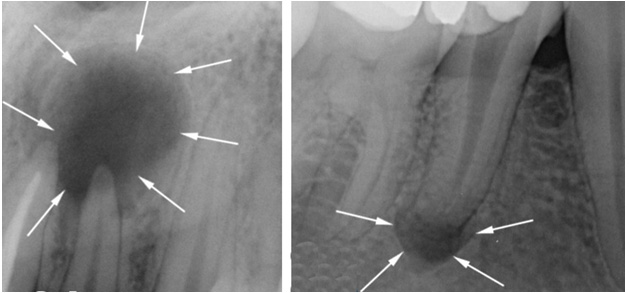
Zyste
Eine Zyste ist ein Hohlraum mit einer Epithelauskleidung und zystischem Inhalt. Es gibt zwei Arten von Zysten: echte Zysten und Taschenzysten.
Der echte Kanal ist vollständig von der Epithelschicht bedeckt, und der Taschenkanal kommuniziert mit dem Wurzelkanal und scheint daraus zu wachsen.
Die Zystenbildung erfolgt in 3 Stadien.
Im ersten Stadium vermehren sich die Epithelzellen der Malasse-Inseln höchstwahrscheinlich unter dem Einfluss von Wachstumsfaktoren.
Im zweiten Stadium entsteht eine Epithelhöhle.
Diese Epithelzellen werden von ihrer Nahrungsquelle weggelenkt, sterben ab und Neutrophile ziehen ihre Überreste in den Bereich der Nekrose. Es bilden sich Mikrokavitäten, die dann zu einer einzigen verschmelzen und durch geschichtetes Plattenepithel begrenzt werden.
Es gibt eine andere Theorie – die Theorie, dass das Epithel aufgrund von Nekrose alle offenen Bindegewebsbereiche bedeckt.
Im dritten Stadium der Zystenbildung, nach dem Tod der Neutrophilen, gibt es Reserven an Prostaglandinen sowie Zytokinen, die von Makrophagen und T-Lymphozyten produziert werden. Zusammen aktivieren sie Osteoklasten und lösen den Knochenabbau aus.
Taschenzysten haben einen anderen Entwicklungsmechanismus. Als Reaktion auf eine Wurzelkanalinfektion kommt es in der Nähe des apikalen Foramens zu einer großen Ansammlung von Neutrophilen. Die Zellen sterben nach wie vor ab und dieser Mikroabszess wird durch proliferierendes Epithel verschlossen. Es bildet sich ein sogenannter Epithelring. Neutrophile, die außerhalb des Kanals verbleiben, sterben ab und bilden einen Mikrohohlraum. Das Vorhandensein einer Infektion außerhalb des Kanals zieht Neutrophile zusätzlich an und vergrößert die Mikrokavität auf größere Größen. Eine Taschenzyste wird so genannt, weil sie einer Erweiterung des Wurzelkanals, einer Vergrößerung der Parodontaltasche, ähnelt.
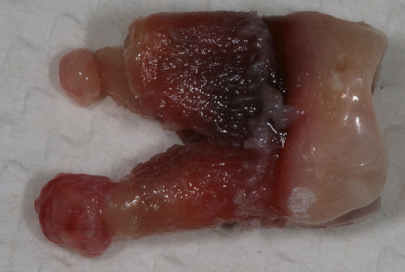
Traumatische Parodontitis
Parodontales Trauma ist einer der auslösenden Faktoren für das Auftreten von Blutungen und die Entwicklung einer Ischämie, die direkt zur Bildung einer Pulpanekrose führt. Der Nekroseherd lockt Bakterien an, besiedelt sie und infiziert den Zahnhalteapparat. Mit einer Zunahme der Anzahl von Mikroorganismen beginnt eine akute Entzündung. Es entwickelt sich eine traumatische Parodontitis.
Bei einem chronischen Langzeittrauma erfolgt die parodontale Umstrukturierung schleichend, zunächst durch Anpassung, dann als chronische Entzündung mit lakunarer Resorption der Compactlamina.
Der Hauptgrund für die Entwicklung einer Pathologie ist die Entzündungsreaktion. Als Folge eines okklusalen Traumas werden Entzündungsmediatoren in der Pulpa produziert; sie gelten als schützende Reaktion auf mechanische Aggression. Sie stören die Mikrozirkulation und erhöhen die Gefäßpermeabilität. Das Fruchtfleisch stirbt ab.
Wenn die Pulpanekrose das apikale Parodontium erreicht, aktivieren Interleukine aufgrund ihrer zytotoxischen Wirkung Osteoklasten und die Knochenresorption.
Medizinische Parodontitis
Eine medikamenteninduzierte Parodontitis entsteht, wenn aggressive Flüssigkeiten oder Medikamente wie Arsenpaste, Formalin, Trikresolformalin und Phenol in den Zahnhalteapparat gelangen. Das Eindringen in den Zahnhalteapparat erfolgt über den Wurzelkanal.
Dazu gehört auch Parodontitis, die als Reaktion auf die Entfernung von Phosphatzement, Resorcin-Formalin-Paste, Stiften und anderen Füllmaterialien im Parodontium während der Behandlung einer Pulpitis entsteht. Zur medikamenteninduzierten Parodontitis zählt auch die Parodontitis aufgrund von Allergien infolge der Einnahme von Medikamenten, die eine lokale Immunantwort auslösen können (Antibiotika, Eugenol etc.).
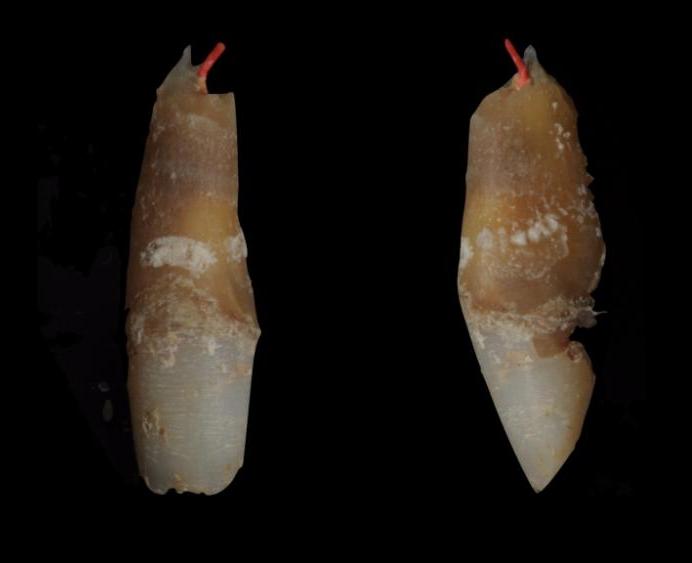
Fremdkörper
Im periapikalen Gewebe finden sich Guttapercha, Papiernadeln, Kalkrückstände und eine Vielzahl anderer Dinge.
Das apikale Parodontium reagiert immer auf Fremdkörper. Sie können durch den Wurzelkanal, durch eine verletzte Schleimhaut oder eine Parodontaltasche eindringen.
Bei der Penetration von Papiernadeln ist zu bedenken, dass der menschliche Körper nicht in der Lage ist, Zellulose zu verarbeiten, sodass der Fremdkörper von einer bakteriellen Plaque umgeben ist, die die Entzündung aufrechterhält.
Guttapercha ist ein biokompatibles Material. Allerdings kann es gleichzeitig zu einer Reaktion des apikalen Parodontiums kommen. Studien an Meerschweinchen haben gezeigt, dass große Guttapercha-Partikel eingekapselt und von Kollagenfasern umgeben sind, während kleine Partikel eine lokale Gewebereaktion unterstützen. Und Magnesium und Silizium, die in überschüssiger Guttapercha enthalten sind, können zur Resorption führen.
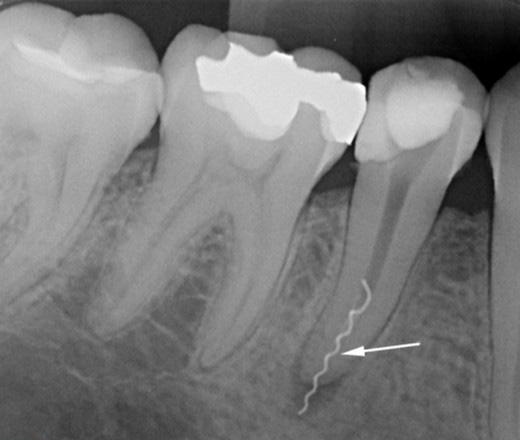
Diagnose einer chronischen apikalen Parodontitis
Die Diagnose einer chronischen apikalen Parodontitis ähnelt der einer akuten apikalen Parodontitis. Das heißt, wir nutzen grundlegende und ergänzende Diagnosemethoden.
Zu den wichtigsten gehören die Abklärung der Patientenbeschwerden, die Anamnese, Sondierung, Perkussion, Palpation und die Feststellung der Zahnbeweglichkeit.
Meistens fehlen die Beschwerden des Patienten, er kann jedoch beim Beißen über Unwohlsein beim Essen klagen.
Die Sondierung ist schmerzlos, auch das Abtasten der Schleimhaut im apikalen Bereich ist schmerzlos. Percussion ist schwach positiv.
Weitere spezielle Methoden umfassen die Bestimmung der elektrischen Erregbarkeit der Pulpa (reduziert auf 200 μA), die Bestimmung der Okklusion (das Vorhandensein oder Nichtvorhandensein eines traumatischen Faktors), den Fistelgang und Temperaturtests.
ACHTUNG! Wir machen auf jeden Fall eine Röntgenuntersuchung.
Behandlung von chronischer apikaler Parodontitis, traumatischer und medikamentöser Parodontitis
Nach der Diagnose beginnen sie mit der Erstellung eines Behandlungsplans für die chronische apikale Parodontitis, basierend auf klinischen und radiologischen Daten.
Die Behandlung einer traumatischen Parodontitis beginnt mit der Identifizierung und Beseitigung des traumatischen Faktors.
Die Behandlung der medikamentösen Parodontitis besteht in der antiseptischen Behandlung des Wurzelkanalsystems und der Wiederauffüllung, wenn ein Fremdkörper im apikalen Parodontium entdeckt wird. Wenn Sie aggressiven Flüssigkeiten außerhalb des Apex ausgesetzt sind, legen Sie einen Wattebausch auf die Öffnung oder legen Sie einen Wattebausch in den Kanal ein, der mit einem Gegenmittel befeuchtet ist (z. B. ist das Gegenmittel für Arsenanhydrid eine 5-prozentige Unithiollösung oder eine 2-3-prozentige Jodtinktur). ). Bei einer Arsen-Parodontitis werden Schmerzen beim Aufbeißen auf einen Zahn beobachtet, selten kommt es zu pathologischen Veränderungen der Schleimhaut.
Wenn Natriumhypochlorit über den Apex hinaus entfernt wird, werden auf der betroffenen Seite starke platzende Schmerzen, Blutergüsse und Schwellungen beobachtet. Die Wurzelkanäle werden reichlich mit Kochsalzlösung gewaschen, der Bereich der Wurzelspitze wird mit Kochsalzlösung in einer Menge injiziert, die zehnmal größer ist als das Volumen an Hypochlorit. Wenn der pathologische Prozess nicht fortschreitet, wird beim nächsten Besuch mit der Füllung begonnen.
Es werden Antibiotika, entzündungshemmende Mittel und Antihistaminika verschrieben.
Bei allen Formen der apikalen Parodontitis ist die endodontische Behandlung des verursachenden Zahns üblich.

Erfahren Sie mehr über die Diagnose einer apikalen Parodontitis in der Online-Lektion „Finden von Herden einer apikalen Parodontitis im DVT“ .
